Opis
Aleksandra Olewińska
Czym jest resorpcja zębów?
Resorpcja polega na niszczeniu zmineralizowanych tkanek zęba (a niekiedy także kości wyrostka zębodołowego) wskutek działania czynników fizjologicznych bądź patologicznych.
W zależności od czynników inicjujących proces resorpcji wyróżniamy resorpcję fizjologiczną (która zachodzi jako elementarna składowa procesu wymiany uzębienia z mlecznego na stałe) oraz patologiczną. Istnieje wiele podziałów resorpcji patologicznej (ryc.1). Wyróżniamy resorpcję wewnętrzną (postępującą od strony komory i kanału korzeniowego) i zewnętrzną (występującą od zewnętrznej powierzchni korzenia). Resorpcja patologiczna może dotyczyć zarówno uzębienia mlecznego, jak i stałego.
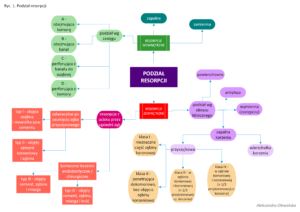
Jak powstaje resorpcja?
W prawidłowych warunkach procesy niszczenia tkanki są równoważone przez procesy jej tworzenia. Resorpcja ma miejsce, gdy równowaga ta zostaje zachwiana. Najczęstszymi przyczynami resorpcji są urazy mechaniczne, infekcje (nierozerwalnie związane z powstaniem stanu zapalnego), ucisk (np. podczas leczenia ortodontycznego), a także – rzadziej – choroby ogólnoustrojowe (ryc.4). Wówczas procesy niszczenia dominują nad procesami tworzenia tkanek i dochodzi do rozwoju resorpcji i ubytku tkanek.
U podstawy wszystkich zmian resorpcyjnych leżą dwa czynniki:
- uszkodzenie komórek odpowiedzialnych za ochronę przed resorpcją (odontoblasty, cementoblasty, prezębina, precement)
- rozwój miejscowego stanu zapalnego i ziarniny bogatej w komórki olbrzymie.
Komórki olbrzymie różnicują w osteoklasty, odontoklasty lub cementoklasty – w zależności od tkanki, której dotyczy resorpcja. Ponadto w procesie niszczenia tkanek biorą udział monocyty i makrofagi. Wszystkie ww. komórki są stymulowane przez IL-1, IL-6, TNF-alfa, PGE2 oraz limfotoksynę. Powodują one rozpuszczenie zmineralizowanej tkanki, co stopniowo prowadzi do powstania jam resorpcyjnych i perforacji.
Początkowo proces resorpcji może przebiegać bezobjawowo. Dopiero w miarę postępu resorpcji pojawiają się pierwsze zmiany zarówno w obrazie klinicznym, jak i radiologicznym.
Resorpcja wewnętrzna
Ten rodzaj resorpcji bierze swój początek w jamie zęba – w zębinie – i dąży w kierunku cementu korzeniowego. Inne nazwy to: ziarniniak wewnętrzny, resorpcja wewnętrzna postępująca / środkowa, pulpoma, “pink tooth”. Występuje rzadziej niż resorpcja zewnętrzna. Może być zlokalizowany w obrębie korony (typ A wg Jeannereta), korzenia (typ B), przebiegać z perforacją ściany kanału (typ C) lub komory zęba (typ D, bywa pomijany w literaturze).
Resorpcja wewnętrzna może przebiegać dwojako:
- z odkładaniem luźnej tkanki twardej – wówczas mamy do czynienia z resorpcją zastępczą
- z wytworzeniem ziarniny – tzw. resorpcja zapalna.
Resorpcja zastępcza rozwija się zwykle wskutek słabego urazu lub przewlekłego stanu zapalnego miazgi. Dochodzi wówczas do niszczenia zębiny z jednoczesnym odkładaniem się tkanek twardych w świetle powstającego ubytku. Nowopowstała tkanka histologicznie może przypominać kość lub cement. W przebiegu tego rodzaju resorpcji może dojść do obliteracji komory lub kanału korzeniowego.
Natomiast resorpcja zapalna polega na niszczeniu zębiny wraz z odkładaniem się tkanki ziarninowej. Ziarnina ta zawiera liczne komórki olbrzymie odpowiadające za niszczenie prezębiny. Resorpcja zapalna może mieć charakter przejściowy (w przypadku słabego urazu) lub progresywny (związany z agresywnym postępem resorpcji, zwykle w przebiegu bakteryjnego zakażenia miazgi). Resorpcja wewnętrzna postępuje pod warunkiem, że część miazgi pozostaje żywa.
Gdy resorpcja wewnętrzna występuje w komorze zęba, w zaawansowanym stadium może być widoczna jako zaróżowienie korony (stąd angielska nazwa “pink tooth”). Jest to spowodowane przeświecaniem tkanki ziarninowej przez cienką warstwę szkliwa.
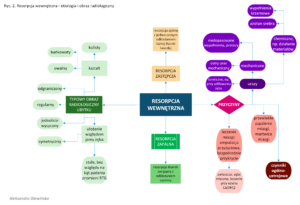
Charakterystyczne cechy resorpcji wewnętrznej w obrazie radiologicznym to:
- płynne przejście jamy zęba w ubytek resorpcyjny – obraz poszerzenia światła kanału / komory zęba
- kształt bańkowaty lub owalny, zwykle regularny
- stałe, często symetryczne umiejscowienie ubytku względem światła kanału, niezmienne przy wykonywaniu zdjęć RTG pod różnym kątem
- dobre odgraniczenie ubytku od tkanek zęba
Leczenie resorpcji wewnętrznej obejmuje:
- eliminację przyczyny (jeśli to możliwe)
- chemomechaniczne usunięcie zmienionej tkanki
- zwiększenie pH w obrębie ogniska resorpcji
- szczelne wypełnienie ostateczne światła kanału i powstałej wskutek resorpcji jamy.
Ustalenie i wyeliminowanie przyczyny resorpcji nie zawsze jest możliwe, dlatego podstawą leczenia jest zawsze oczyszczenie światła komory i kanału z miazgi i odłożonej tkanki ziarninowej.
Podczas mechanicznego opracowania kanału przydatne będzie wykonanie rozległego poszerzenia ułatwiającego. Maszynowe narzędzia nie znajdą tu zastosowania z powodu ryzyka jatrogennej perforacji. Wyłącznie mechaniczne opracowanie kanału nie jest jednak wystarczające – z pomocą przychodzi chemiczna komponenta leczenia endodontycznego. Złotym standardem jest płukanie jamy zęba 5,25 % roztworem podchlorynu sodu tak długo, aż uzyskamy jasne, niepodbarwione krwią popłuczyny. Inne techniki chemicznego opracowania kanału obejmują:
- kilkukrotne pozostawienie 5,25 % roztworu podchlorynu sodu w kanale na 3-5 minut
- płukanie kanału wodą utlenioną na przemian z podchlorynem sodu
- aktywacja podchlorynu przy pomocy ultradźwięków
- płukanie kanału 90 % roztworem kwasu trichlorooctowego lub 2% roztworu chlorheksydyny
- tymczasowe wypełnienie kanału nietwardniejącym preparatem wodorotlenku wapnia poprzedzające ostateczne wypełnienie jamy zęba.
Wysokie stężenie podchlorynu sodu zapewnia skuteczne rozpuszczenie tkanki organicznej w kanale, a aplikacja preparatu z wodorotlenkiem wapnia – dzięki wysokiemu pH – alkalizuje środowisko. Dzięki zwiększeniu pH dochodzi do:
- neutralizacji kwasu mlekowego powstałego podczas rozpuszczania tkanek twardych zęba
- hamowania aktywności enzymów związanych z resorpcją, tj. fosfataza kwaśna i kolagenazy
- zwiększenia aktywności fosfatazy zasadowej związanej z naprawą tkanek
- eliminacji bakterii
- martwicy resztek ziarniny, która pozostała w kanale po opracowaniu mechanicznym.
Po chemomechanicznym opracowaniu kanału dalsze postępowanie będzie zależało od tego, czy doszło do perforacji.
W przypadku stwierdzenia resorpcji typu A lub B (resorpcje bez perforacji) zaleca się tymczasowe wypełnienie kanału nietwardniejącym preparatem Ca(OH)2, skondensowanie go i pozostawienie na kilka tygodni. Po tym czasie należy wypłukać obficie kanał zęba i przystąpić do wypełnienia ostatecznego. Znaczącą przewagę mają tu metody termiczne, ponieważ uplastyczniona gutaperka (zwłaszcza wstrzyknięta pod ciśnieniem) najlepiej wypełni jamy poresorpcyjne. Wśród pozostałych metod wymienia się metodę kondensacji pionowej oraz techniki wykorzystujące chemicznie uplastycznioną gutaperkę. Zastosowany uszczelniacz powinien być odporny na wysoką temperaturę, tj. materiały na bazie żywic epoksydowych bądź cementy glass-jonomerowe.
Jeśli doszło do perforacji ściany kanału, postępowanie będzie obejmować metody zachowawcze lub chirurgiczne.
Metoda zachowawcza jest dedykowana przypadkom, gdy perforacja jest stosunkowo mała i/lub nie jest możliwa jej chirurgiczna ekspozycja. Wówczas dążymy do zamknięcia jej od strony kanału korzeniowego. W tym celu możemy wykorzystać zarówno preparaty wodorotlenkowo-wapniowe, jak i zawierające MTA.
Decydując się na użycie wodorotlenku wapnia należy pamiętać, że wymianę pasty w kanale należy przeprowadzać co ok. 7-8 tygodni (maksymalnie do 12 tygodni), a czas leczenia perforacji może zająć od 6 do nawet 12 miesięcy (zależnie od wielkości perforacji). Efektem, do którego dążymy, jest zamknięcie perforacji tkanką cementopodobną lub kostnopodobną. Po tym czasie kanał wypełniamy ostatecznie z wykorzystaniem metod opisanych wyżej (dla resorpcji bez perforacji).
Zastosowanie MTA będzie wymagało rozłożenia leczenia na 2 wizyty. Najpierw należy wypełnić przywierzchołkową część kanału (gutaperką z uszczelniaczem) do miejsca perforacji. Następnie zamyka się perforację za pomocą MTA rozrobionego z wodą destylowaną, zapewniając wilgotne środowisko niezbędne do wiązania materiału (np. umieszczając sterylną, wilgotną kulkę z waty w komorze zęba). Kolejna wizyta (po związaniu materiału, czyli min. 4-6 h później) obejmuje ostateczne wypełnienie kanału. Leczenie perforacji z zastosowaniem MTA jest więc znacznie szybsze. Ponadto materiał ten zapewnia szczelne wypełnienie perforacji i skuteczniej stymuluje wytworzenie tkanki kostno-/cementopodobnej.
Metody chirurgiczne obejmują:
- resekcję wierzchołka korzenia – przy perforacji w ⅓ wierzchołkowej części kanału lub przy złamaniu tej części korzenia
- ekstrakcję zęba – gdy perforacja jest rozległa i niemożliwy jest dostęp chirurgiczny
- odsłonięcie perforacji, usunięcie ziarniny i wypełnienie perforacji przy pomocy MTA – gdy możliwy jest dostęp chirurgiczny do okolicy perforacji.
W ostatniej wymienionej metodzie do kanału wprowadza się ćwiek metalowy i wykonuje nim ruchy obrotowe przed związaniem materiału, aby zachować drożność kanału. Po związaniu materiału przeprowadza się właściwe leczenie kanałowe.
Resorpcja zewnętrzna
Resorpcja zewnętrzna rozwija się w wyniku uszkodzenia cementoblastów i precementu, zatem zaczyna się w cemencie korzeniowym. Towarzyszy jej niszczenie sąsiadującej kości wyrostka zębodołowego.
W obrazie radiologicznym ognisko resorpcji zewnętrznej cechuje:
- zwykle nieregularny kształt i nieostre odgraniczenie od zdrowych tkanek
- niesymetryczne ułożenie względem przebiegu kanału korzeniowego
- różnica w wysyceniu jamy zęba, co daje wrażenie “nakładania się” resorpcji na kanał korzeniowy bez deformacji jego przebiegu
- występowanie resorpcji na wszystkich powierzchniach korzenia
- możliwe widoczne nawarstwianie się kostniwa na obwodzie zmiany.
Wśród wielu proponowanych podziałów resorpcji zewnętrznej (ryc.1) możemy wyróżnić klasyfikacje wg:
- lokalizacji – resorpcja:
- wierzchołkowa
- środkowej części korzenia
- przyszyjkowa
- patogenezy – resorpcja:
- zapalna wierzchołkowa korzenia towarzysząca przewlekłym zapaleniom tkanek okołowierzchołkowych
- zapalna boczna korzenia towarzysząca pourazowej martwicy miazgi
- przyszyjkowa
- wywołana działaniem przewlekłych urazów mechanicznych
- towarzysząca chorobom ogólnoustrojowym.
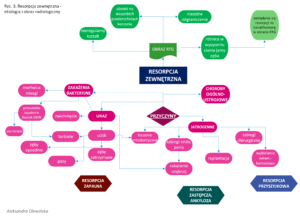
Resorpcja zapalna – najczęstszy rodzaj resorpcji zewnętrznej
Wśród przyczyn resorpcji zapalnej wyróżniamy: urazy, zakażenie jatrogenne ozębnej (w leczeniu endodontycznym lub periodontologicznym), zakażenie i martwicę miazgi, zapalenia ropne, torbiele, ziarniniaki okołowierzchołkowe, zabieg replantacji. Jak widać, częstym wspólnym mianownikiem dla rozwoju resorpcji zapalnej jest czynnik bakteryjny. Obecność drobnoustrojów i ich toksyn powoduje napływ komórek zapalnych, co – przy braku ochronnego działania cementoblastów – ułatwia resorpcję tkanek twardych przez osteoklasty.
Resorpcja powierzchowna jest rzadkim rodzajem resorpcji, który może zostać uznany za fizjologiczny proces naprawy tkanek zęba. Zwykle przebiega bez zmian w obrazie klinicznym i radiologicznym. Może towarzyszyć leczeniu ortodontycznemu i samoistnie przemija po jego zakończeniu.
Resorpcja zapalna występująca w okolicy wierzchołka korzenia jest obecna w praktycznie każdym przypadku zapalenia tkanek okołowierzchołkowych. Rzadszą jej odmianą jest resorpcja boczna lokalizująca się na bocznej powierzchni korzenia oraz obejmująca ozębną. Resorpcja boczna może pojawić się w różnym czasie po zakończeniu leczenia kanałowego.
Sukces terapeutyczny w przypadku resorpcji wierzchołkowej i bocznej jest uzależniony przede wszystkim od skutecznego leczenia kanałowego. Usunięcie czynnika bakteryjnego i długoterminowe, czasowe wypełnienie kanału preparatem wodorotlenku wapnia zwykle pozwala na zahamowanie procesu resorpcji. Równie istotna jest również okresowa kontrola radiologiczna zmian (zwłaszcza w przypadku zębów po urazach).
Resorpcja zapalna przyszyjkowa – określana mianem inwazyjnej resorpcji przyszyjkowej – może przybrać agresywny charakter. Rozpoczynając się w szkliwie, drąży przez zębinę w kierunku miazgi i stwarza ryzyko perforacji. Długo nie powoduje dolegliwości bólowych i może imitować resorpcję wewnętrzną (objaw zaróżowienia korony – “pink tooth”). Miazga zwykle pozostaje żywa, dzięki czemu możliwe jest odkładanie obronnych warstw zębiny wtórnej.
Etiologia resorpcji przyszyjkowej jest dość zróżnicowana i obejmuje:
- wewnątrzkomorowe wybielanie zębów
- urazy (zwłaszcza, gdy w ich wyniku dojdzie do uszkodzenia pęczka nerwowo-naczyniowego, uszkodzenia cementu korzeniowego, martwicy i zgorzeli miazgi)
- leczenie ortodontyczne, zabiegi periodontologiczne i chirurgiczne w okolicy szyjki zęba
- choroby przyzębia (ze względu na uszkodzenie przyczepu nabłonkowego i powstanie kieszonki przyzębnej)
- rozrost dziąsła
- wytrawianie szkliwa podczas zakładania wypełnienia w części przyszyjkowej korony.
Dominującą metodą leczenia resorpcji przyszyjkowej – oprócz eliminacji przyczyny – jest chirurgiczne odsłonięcie jamy resorpcyjnej, wyłyżeczkowanie ubytku i wypełnienie go. Do zalecanych materiałów należą: MTA, cement szklano-jonomerowy, a w wybranych przypadkach także kompomer, kompozyt lub amalgamat srebra. Możliwa jest również chemiczna eliminacja ziarniny za pomocą 90 % roztworu kwasu trichlorooctowego, który powoduje martwicę skrzepową tkanki i dociera do miejsc niedostępnych dla narzędzi chirurgicznych.
Wyróżniamy również resorpcję zapalną wywołaną długotrwałym działaniem urazów mechanicznych (resorpcje “z ucisku”). Ucisk na tkanki zęba powoduje obumarcie komórek ozębnej i cementoblastów, inicjując rozwój resorpcji. Przyczyny ucisku to: zęby zatrzymane lub wyrzynające się nieprawidłowo, torbiele, guzy, leczenie ortodontyczne, punkty przedwczesnych kontaktów zwarciowych. W leczeniu tego rodzaju resorpcji lwią część sukcesu stanowi eliminacja przyczyny. Jeśli resorpcja jest związana z leczeniem ortodontycznym, w obrazie radiologicznym możemy zaobserwować płaskie “ścięcie” wierzchołków korzeni i poszerzenie szpary ozębnowej. Proces chorobowy może zostać zahamowany poprzez modyfikację planu leczenia (np. zaplanowanie przerw).
Leczenie chirurgiczne zewnętrznych resorpcji zapalnych obejmuje hemisekcję, radisekcję, resekcję wierzchołka korzenia i ekstrakcję zęba.
Resorpcja zastępcza i ankyloza
Te dwa pojęcia klinicznie bywają uważane za tożsame, jednak histologicznie różnią się – w resorpcji zastępczej obecna jest tkanka łączna między kością a zębem. W ankylozie nie występuje warstwa tkanki łącznej – kość sąsiaduje bezpośrednio z cementem i zębiną korzeniową.
Resorpcja zastępcza i ankyloza rozwijają się zwykle w następstwie urazu, tj. zwichnięcie zęba, wybicie zęba oraz replantacja. Zadziałanie bodźca mechanicznego powoduje uszkodzenie cementu (min. 20% jego powierzchni) i rozwój stanu zapalnego. Po przeorganizowaniu ogniska zapalnego dochodzi do zasiedlenia powierzchni korzenia przez osteoblasty. Te odkładają tkankę kostną, podczas gdy osteoklasty jednocześnie resorbują zębinę. Resztki obumarłego cementu i ozębnej dodatkowo stymulują tkankę kostną do nadmiernego odkładania się w miejscu ubytku resorpcyjnego. W obrazie klinicznym zaobserwujemy brak ruchomości zęba, wysoki, metaliczny odgłos podczas opukiwania i brak szpary ozębnowej w obrazie RTG. Ten rodzaj resorpcji jest nieodwracalny, nie jest możliwe zatrzymanie procesu przy pomocy leczenia endodontycznego i prędzej czy później wiąże się z utratą zęba.
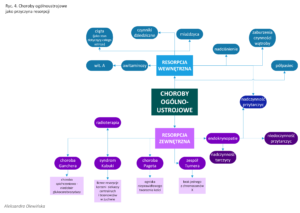
Resorpcja towarzysząca chorobom ogólnoustrojowym
Ten stosunkowo rzadki rodzaj resorpcji występuje zwykle w wielu zębach jednocześnie, ma charakter przewlekły i może przybrać charakter resorpcji wewnętrznej, jak i zewnętrznej. Możemy go zaobserwować w przebiegu chorób tj.: nadczynność i niedoczynność przytarczyc, nadczynność tarczycy, choroba Pageta, choroba Gauchera, zespół Turnera, nowotwory poddawane radioterapii i syndrom Kabuki.
Podsumowanie
- Podstawą leczenia resorpcji jest zarówno usunięcie przyczyny, jak i poprawnie przeprowadzone leczenie kanałowe.
- Preparaty o wysokim pH (zawierające wodorotlenek wapnia lub MTA) są przydatne w zatrzymaniu i leczeniu zmian resorpcyjnych.
- O rokowaniu decyduje stopień zaawansowania resorpcji, dlatego badanie radiologiczne jest niezwykle przydatnym elementem postępowania przy podejrzeniu resorpcji.
Piśmiennictwo:
- Barańska-Gachowska M.: Endodoncja wieku rozwojowego i dojrzałego. Wyd. Czelej, Lublin 2011.
- Arabska-Przedpełska B., Pawlicka H.: Współczesna endodoncja w praktyce. Wyd. Bestom, Łódź 2011.
- Jańczuk Z., Kaczmarek U., Lipski M.: Stomatologia zachowawcza z endodoncją. Zarys kliniczny. PZWL Wydawnictwo Lekarskie, Warszawa 2014.

